La fibromialgia es una enfermedad considerada dentro del espectro de patologías de dolor crónico no oncológico, provocada por un fenómeno de sensibilización central, cuyo diagnóstico y tratamiento precoz pueden mejorar sustancialmente la calidad de vida de nuestros pacientes.
Diciembre 2021

Definición y epidemiología
La fibromialgia (FM) es una enfermedad caracterizada por dolor musculoesquelético generalizado crónico, asociado a fatiga, alteraciones del sueño y otros síntomas cognitivos y somáticos (1).
Se estima que la prevalencia a nivel mundial es 1.78% (IC 95% 1.65-1.92) en población general, con mayor predominio en mujeres (3.98%, IC 95% 2.80-5.20) y en poblaciones con patologías específicas tales como síndrome de intestino irritable y usuarios de clínicas reumatológicas(2). En Chile, el dolor crónico no oncológico alcanza una prevalencia de 32.1%, grupo dentro del cual se encuentra la fibromialgia con una prevalencia de 2.6% (3).
En relación con el impacto de la fibromialgia en la vida de las personas, un estudio transversal de 800 pacientes de diversas nacionalidades con esta enfermedad mostró que un 18% perdió su trabajo, un 33% gastó dinero en ayuda para realizar sus actividades de la vida diaria y un 34% debió postergar sus carreras(4). El diagnóstico se realiza hasta 2.3 años luego del inicio de los síntomas (5).
Fisiopatología
A modo general, existen 3 tipos de dolor: Nociceptivo, neuropático y nociplástico. El primero cumple con una función de alarma, alertando al cuerpo de situaciones potencialmente dañinas. Los dos siguientes consisten en la aparición de dolor cuando el estímulo original ya no existe o dolor frente a estímulos inocuos (5). El dolor generalizado de la FM se ha clasificado como un dolor tipo nociplástico, que es definido por la Asociación internacional del estudio del dolor como “aquel dolor que surge de la nocicepción alterada a pesar de que no hay evidencia clara de daño tisular real o potencial que cause la activación de nociceptores periféricos o evidencia de enfermedad o lesión del sistema somatosensorial que cause dolor” (6). El dolor nociplástico es el tipo de dolor que tienen en común los síndromes de sensibilización central, los cuales comparten un mismo mecanismo fisiopatológico.
En la FM, a nivel central se ha observado aumento de la activación en las áreas de dolor frente a un mismo estímulo en comparación con individuos sanos, disminución de las señales inhibitorias descendentes del dolor, así como una alteración de las vías de facilitación descendente del dolor. A nivel periférico, se ha visto disminución del umbral nociceptivo, asociado a neuroinflamación, neuropatía de fibra fina, entre otras (5).
Por lo tanto, en esta patología existe una alteración en el procesamiento del dolor debido a un desbalance entre el sistema nociceptivo y anti nociceptivo. Clínicamente esto se observa como alodinia, hiperalgesia, hipersensibilidad a estímulos externos y fenómenos de sumación temporal.
Diagnóstico
Los primeros criterios que se crearon, principalmente con fines de investigación, fueron los de la Academia Americana de Reumatología (ACR) en 1990, los cuales presentaron múltiples limitaciones, por lo que fueron actualizados en los años 2010, 2011 y 2016.
En forma paralela, la AAPT (ACTTION-American Pain Society Pain Taxonomy) desarrolló sus propios criterios diagnósticos el año 2018.
Se han realizado múltiples estudios que comparan la sensibilidad y especificidad de los diversos criterios existentes; sin embargo, al no existir un estándar de oro establecido no ha sido posible determinar la superioridad de un criterio por sobre otro.
Dado su uso en la práctica clínica, se muestran a continuación los criterios ACR 2016 (7), en los cuales se deben cumplir todas las condiciones (Figura 1):
FIGURA 1:

Elaboración propia a partir de los criterios ACR 2016 (7)
1: Excluye mandíbula, tórax y abdomen.
FIGURA 2: Índice de dolor generalizado o WPI (Puntaje 0-19)
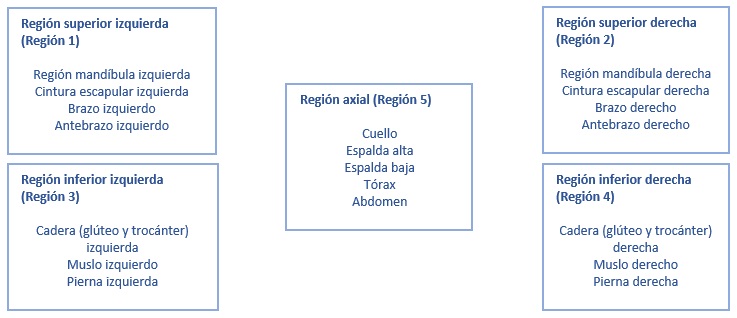
Elaboración propia a partir de los criterios ACR 2016 (7)
FIGURA 3: Escala de severidad de síntomas o SS (Puntaje 0-12)
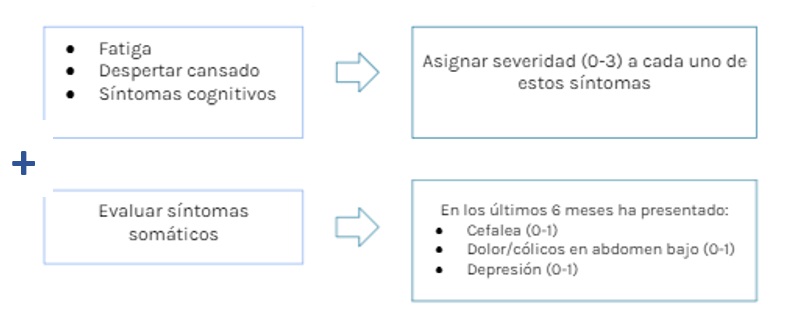
Elaboración propia a partir de los criterios ACR 2016 (7)
Otros síntomas frecuentes en fibromialgia (5):
- Parestesias
- Disfunción cognitiva (“fibro-fog”)
- Rigidez (no mayor a 60 minutos)
- Otros síntomas somáticos (cefalea, dispepsia, dolor abdominal, dismenorrea, vestibulitis vulvar, disuria, etc.)
Es importante recalcar que el diagnóstico de fibromialgia es clínico y que la toma de exámenes de laboratorio debe ser guiada por sospecha de diagnósticos diferenciales y/o comorbilidades.
Comorbilidades
Se ha observado una alta prevalencia de patologías psiquiátricas en pacientes con fibromialgia: Trastorno depresivo mayor (40%), Trastorno Afectivo Bipolar (70%), Trastornos ansiosos (15-60%), Trastorno de Estrés Post Traumático (45.3%) (8), por lo que éstas deben buscarse en forma dirigida y recibir el tratamiento correspondiente.
Por otro lado, se ha visto que la comorbilidad con patologías que provocan dolor somático genera mayor número de crisis mensuales de FM (P < 0.001), mayor intensidad del dolor (P < 0.02), mayor uso de analgésicos (P < 0.001) y umbral del dolor más bajo (P < 0.05), y que tras el tratamiento de la comorbilidad se genera una disminución en el dolor espontáneo de FM así como un aumento del umbral doloroso (9), en lo cual radica la importancia de detectar y tratar posibles comorbilidades.
A continuacióin se clasifican algunas comorbilidades frecuentes en Fibromialgia, según si pertenecen a síndromes de sensibilización central o a causas reumatológicas (10,11):
|
Síndromes de sensibilización central |
Reumatológicas |
|
Síndrome de intestino irritable (30-81%) |
LES (20-65%) |
|
Dolor pélvico crónico (18%) |
Síndrome de Sjögren (44-55%) |
|
Cistitis intersticial (8%) |
Artritis Reumatoide (12-20%) |
|
Síndrome temporomandibular (24%) |
Pelviespondilopatías (11-51%) |
|
Cefaleas crónicas (23%) |
Artrosis (10%) |
Tratamiento
La base del tratamiento es no farmacológica e incluye educación, actividad física e intervenciones cognitivo-conductuales (12). Además, la evidencia muestra que el manejo interdisciplinario es efectivo en pacientes con FM comparado con tratamiento estándar (15).
En cuanto al tratamiento farmacológico, la elección de la terapia debe ser en relación con los síntomas predominantes, de manera individualizada e iniciar en dosis bajas, con aumento progresivo (13).
Para el manejo del dolor se recomienda el uso de pregabalina y duloxetina (12). En cuanto a la primera opción, una revisión sistemática mostró disminución del dolor en 50% [RR 1.8 (IC95% 1.4 a 2.1)] con un NNT 9.7 (IC95% 7.2 a 15) en comparación con placebo, con alta calidad de la evidencia; es decir, la pregabalina disminuye el dolor comparado con placebo. Sin embargo, presenta alta suspensión por efectos adversos [RR 2.0 (IC95%1.6 a 2.6)], por lo que se recomienda iniciar con dosis bajas y aumentar progresivamente (14).
En cuanto a la duloxetina, una revisión sistemática mostró disminución del dolor en 50% [RR 1.57 (IC95%1.2 a 2.06)] con un NNT 8 (IC95%4 a 21), con baja calidad de la evidencia; es decir, la duloxetina podría disminuir el dolor comparado con placebo (16). Se debe considerar el uso de duloxetina en pacientes con predominio de sintomatología depresiva.
Otros medicamentos que han demostrado ser útiles en el tratamiento de la FM son la amitriptilina y la ciclobenzaprina, con efecto sobre el dolor y el sueño, respectivamente (17,18).
Conclusiones
- La FM tiene un alto impacto tanto económico, laboral y emocional en los pacientes.
- El diagnóstico de la FM es clínico y la solicitud de exámenes debe ser guiada por la sospecha de diagnósticos diferenciales específicos
- Es crucial el diagnóstico y manejo adecuado de las comorbilidades en un paciente con FM
- La base del manejo de la fibromialgia es el tratamiento no farmacológico y multidisciplinario
- El tratamiento farmacológico debe ser individualizado, considerando las características y comorbilidades de nuestro paciente
- Bair MJ, Krebs EE. Fibromyalgia. Ann Intern Med. 2020 Mar 3;172(5):ITC33-ITC48. doi: 10.7326/AITC202003030. PMID: 32120395.
- Heidari F, Afshari M, Moosazadeh M. Prevalence of fibromyalgia in general population and patients, a systematic review and meta-analysis. Rheumatol Int. 2017 Sep;37(9):1527-1539. doi: 10.1007/s00296-017-3725-2. Epub 2017 Apr 26. PMID: 28447207.
- Bilbeny, N., Miranda, J. P., Eberhard, M. E., Ahumada, M., Méndez, L., Orellana, M. E., … Fernández, R. (2018). Survey of chronic pain in Chile – prevalence and treatment, impact on mood, daily activities and quality of life. Scandinavian Journal of Pain, 18(3), 449–456.
- Choy E, Perrot S, Leon T, Kaplan J, Petersel D, Ginovker A, Kramer E. A patient survey of the impact of fibromyalgia and the journey to diagnosis. BMC Health Serv Res. 2010 Apr 26;10:102. doi: 10.1186/1472-6963-10-102. PMID: 20420681; PMCID: PMC2874550.
- Sarzi-Puttini P, Giorgi V, Marotto D, Atzeni F. Fibromyalgia: an update on clinical characteristics, aetiopathogenesis and treatment. Nat Rev Rheumatol. 2020 Nov;16(11):645-660. doi: 10.1038/s41584-020-00506-w. Epub 2020 Oct 6. PMID: 33024295.
- International Association for the Study of Pain. IASP Pain Terminology2017: Available from: https://www.iasp-pain.org/Taxonomy?navItemNumber=576#backtotop
- Wolfe F, Clauw DJ, Fitzcharles MA, Goldenberg DL, Häuser W, Katz RL, Mease PJ, Russell AS, Russell IJ, Walitt B. 2016 Revisions to the 2010/2011 fibromyalgia diagnostic criteria. Semin Arthritis Rheum. 2016 Dec;46(3):319-329. doi: 10.1016/j.semarthrit.2016.08.012. Epub 2016 Aug 30. PMID: 27916278.
- Lichtenstein A, Tiosano S, Amital H. The complexities of fibromyalgia and its comorbidities. Curr Opin Rheumatol. 2018 Jan;30(1):94-100. doi: 10.1097/BOR.0000000000000464. PMID: 29040155.
- Costantini R, Affaitati G, Wesselmann U, Czakanski P, Giamberardino MA. Visceral pain as a triggering factor for fibromyalgia symptoms in comorbid patients. 2017 Oct;158(10):1925-1937. doi: 10.1097/j.pain.0000000000000992. PMID: 28683025.
- Aaron LA, Burke MM, Buchwald D: Overlapping conditions among patients with chronic fatigue syndrome, fibromyalgia, and temporomandibular disorder. Arch Intern Med 160:221-227, 2000
- Atzeni F, Cazzola M, Benucci M, Di Franco M, Salaffi F, Sarzi-Puttini P. Chronic widespread pain in the spectrum of rheumatological diseases. Best Pract Res Clin Rheumatol. 2011 Apr;25(2):165-71. doi: 10.1016/j.berh.2010.01.011. PMID: 22094193.
- Macfarlane GJ, Kronisch C, Dean LE, Atzeni F, Häuser W, Fluß E, Choy E, Kosek E, Amris K, Branco J, Dincer F, Leino-Arjas P, Longley K, McCarthy GM, Makri S, Perrot S, Sarzi-Puttini P, Taylor A, Jones GT. EULAR revised recommendations for the management of fibromyalgia. Ann Rheum Dis. 2017 Feb;76(2):318-328. doi: 10.1136/annrheumdis-2016-209724. Epub 2016 Jul 4. PMID: 27377815.
- Clauw DJ. Fibromyalgia: a clinical review. JAMA. 2014 Apr 16;311(15):1547-55. doi: 10.1001/jama.2014.3266. PMID: 24737367.
- Derry S, Cording M, Wiffen PJ, Law S, Phillips T, Moore RA. Pregabalin for pain in fibromyalgia in adults. Cochrane Database Syst Rev. 2016 Sep 29;9(9):CD011790. doi: 10.1002/14651858.CD011790.pub2. PMID: 27684492; PMCID: PMC6457745.
- Häuser W, Bernardy K, Arnold B, Offenbächer M, Schiltenwolf M. Efficacy of multicomponent treatment in fibromyalgia syndrome: a meta-analysis of randomized controlled clinical trials. Arthritis Rheum. 2009 Feb 15;61(2):216-24. doi: 10.1002/art.24276. PMID: 19177530.
- Lunn MP, Hughes RA, Wiffen PJ. Duloxetine for treating painful neuropathy, chronic pain or fibromyalgia. Cochrane Database Syst Rev. 2014 Jan 3;(1):CD007115. doi: 10.1002/14651858.CD007115.pub3. PMID: 24385423.
- Moore, R. A., Derry, S., Aldington, D., Cole, P., & Wiffen, P. J. (2015). Amitriptyline for fibromyalgia in adults. The Cochrane Library. doi:10.1002/14651858.cd011824
- Tofferi, J. K., Jackson, J. L., & O’Malley, P. G. (2004). Treatment of fibromyalgia with cyclobenzaprine: A meta-analysis: Treatment of Fibromyalgia With Cyclobenzaprine. Arthritis and Rheumatism, 51(1), 9–13.