Si bien la telarquia precoz, es por lo general benigna, requiere seguimiento y control para identificar aquellos casos que evolucionarán hacia una pubertad precoz verdadera. En este artículo intentaremos diferenciarlas y proponer un esquema de abordaje para atención primaria.
INTRODUCCIÓN
Para iniciar el abordaje de una niña con telarquia precoz es fundamental tener claridad sobre algunos conceptos:
- Telarquia precoz (TP): se define como el crecimiento uni o bilateral de las glándulas mamarias femeninas antes de los 8 años, en ausencia de otros signos puberales, tales como: vello pubiano, crecimiento acelerado o adelanto significativo de la edad ósea (1). Es el trastorno más frecuente de la pubertad, con una incidencia que varía entre el 1,6 y 8,9% (2).
- Telarquia exagerada: corresponde a una telarquia prematura asociada a signos de estrogenización, tales como velocidad de crecimiento acelerada y/o edad ósea adelantada. Se diferencia de la pubertad precoz por que no hay indicios de desarrollo de vello púbico y/o axilar ni otros signos clínicos o bioquímicos de pubertad precoz (3).
- Pubertad Precoz (PP): se define como la aparición de caracteres sexuales secundarios a una edad cronológica menor de 8 años en las niñas y menor de 9 años en los niños. En el caso de la Pubertad Precoz Central, ocurre por activación prematura del generador de pulsos de GnRH hipotalámico, mientras que en la Pubertad Precoz Periférica o Pseudopubertad Precoz, esto ocurre por causas independientes de GnRH (4).
CLASIFICACIÓN Y FISIOPATOLOGÍA DE LA TELARQUIA PRECOZ (TP)
TP se puede clasificar en (5-7):
- Telarquia neonatal o “intumescencia mamaria”: se produce por traspaso de hormonas maternas. Ocasionalmente se puede acompañar de secreción láctea, que desaparece alrededor de las 2 semanas en el varón, y que puede durar varios meses en las niñas.
- Telarquia no neonatal: presenta 2 momentos de mayor incidencia; la mayoría ocurre antes de los 2 años, mientras que un segundo grupo lo presenta entre los 6-8 años. La fisiopatología de la TP no neonatal es aún desconocida, sin embargo, se postula que puede estar asociada a:
- activación parcial y transitoria del eje hipotálamo-hipófisis-gonadal, con excesiva secreción de hormona folículo estimulante (FSH)
- aumento de la sensibilidad de la mama al estradiol
- secreción transitoria de estradiol por un quiste ovárico
- aumento de la producción de estrógenos desde precursores de origen adrenal
- presencia de disruptores hormonales
- obesidad (6).
¿CÓMO EVALUAR A UNA NIÑA CON TELARQUIA PRECOZ?
Evaluar a una niña con TP exige una detallada anamnesis y un examen físico dirigido. Esto permitirá al tratante definir si es posible un seguimiento en APS o si es conveniente la derivación de esa niña para un mayor estudio (se recomienda revisar artículo: Diagnóstico diferencial en Pubertad precoz).
La tabla 1 resume los elementos más importantes que debe incluir esa anamnesis.
Tabla 1: Anamnesis básica de una paciente con Telarquia Precoz (5)
|
Edad de aparición del botón mamario |
|
Crecimiento mamario uni o bilateral |
|
Cambios evolutivos en tamaño y consistencia de la mama |
|
Otros hitos del desarrollo puberal |
|
Posible exposición a estrógenos exógenos, tales como anticonceptivos orales, parches transdérmicos con estrógenos, ftalatos (juguetes plásticos, productos de higiene infantil, cosméticos) |
|
Exposición a fitoestrógenos como la soya y sus derivados (aunque la evidencia de esto es limitada) |
|
Fármacos como la cimetidina. |
La exploración física de una paciente con TP debe orientarse a buscar posibles diagnósticos diferenciales. La técnica recomendada para examinar una mama incluye:
- Examinar en decúbito supino
- Ubicar el brazo ipsilateral de la mama a explorar, flectado por debajo de la cabeza, la que descansará sobre la palma de la mano. Con esta maniobra es posible diferenciar tejido mamario de adipomastia.
- Exprimir la areola en busca de secreción.
- Explorar axilas y áreas supra e infraclaviculares, en busca de adenopatías.
El examen físico de una paciente con TP debe contemplar además (5)
- Presencia de vello púbico y/o axilar.
- Morfología y desarrollo de los genitales externos
- Presencia de posibles manchas café con leche, que sugieren la presencia de Síndrome de McCune Albright.
- Evaluación antropométrica, IMC, y estimación de velocidad de crecimiento.
DIAGNÓSTICO DIFERENCIAL
Si bien el diagnóstico diferencial más buscado frente a una TP es la PP, existen otros diagnósticos diferenciales importantes, los que varían según la edad de la paciente. Así:
- En el periodo neonatal se debe diferenciar entre telarquia neonatal y no neonatal, además de descartar otras masas, tales como como abscesos o mastitis.
- En el periodo prepuberal, hay que considerar otros diagnósticos tales como: hipotiroidismo, ingesta de medicamentos como cimetidina, aumentos de volumen secundarios a hemangiomas y linfangiomas (5).
¿CÓMO Y CUANDO ESTUDIAR A UNA NIÑA CON TP?
Como complemento a la evaluación clínica es gran utilidad la evaluación de la madurez ósea a través de una radiografía de carpo, y la realización de una ecografía ginecológica, que permita evidenciar en forma indirecta la acción de los estrógenos a nivel uterino y ovárico (8).
La figura 1 presenta un flujograma que permite orientar el enfrentamiento inicial de una niña con TP.
Figura 1: ¿CÓMO ABORDAR EL SEGUIMIENTO Y ESTUDIO DE UNA NIÑA CON TP? (5)
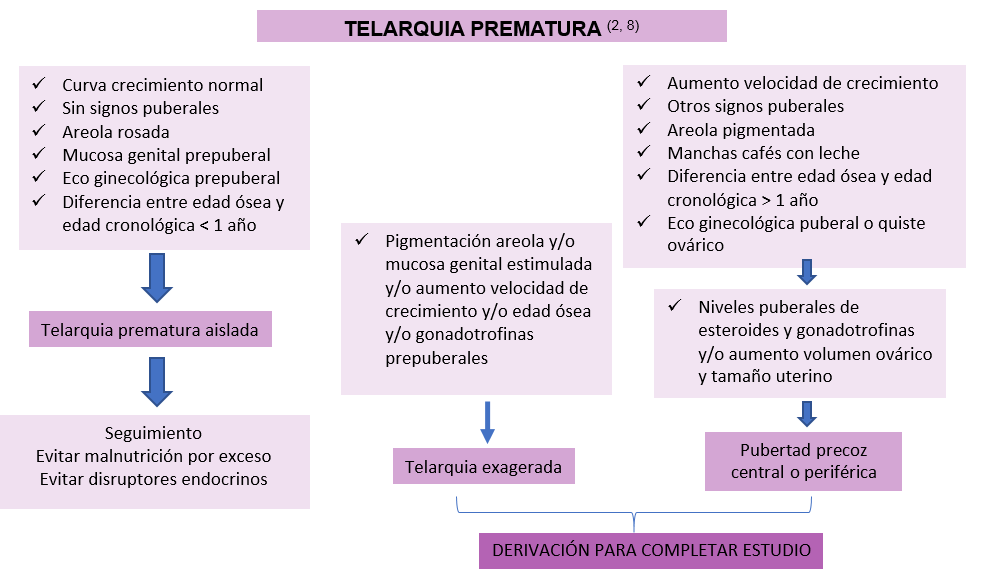
Elaboración propia a partir de las fuentes citadas (5,6)
SEGUIMIENTO
El seguimiento de una niña con una TP se debe considerar de rutina, y realizarse cada 4 a 6 meses, con la finalidad de descartar la progresión hacia una Pubertad Precoz que requiera estudio, e incluso una frenación.
Según opinión de expertos, una telarquia que persista luego de los 2 años de vida o la presencia de un Tanner mamario mayor de III, igualmente debiese ser derivado.
RESUMEN
La TP es un cuadro relativamente frecuente, habitualmente benigno y de buen curso, sin embargo, es muy importante realizar una completa evaluación clínica para descartar que no estemos en presencia de una PP de cualquier origen.
La TP aislada es hoy un diagnóstico de “exclusión”, por lo tanto, requiere un estudio básico que incluya la radiografía de carpo para edad ósea y ecografía pélvica; y un seguimiento periódico capaz de definir si existe progresión a una PP.
REFERENCIAS
- Dilek Çiçek, Senay Savas-Erdeve, Semra Cetinkaya and Zehra Aycan. Clinical follow-up data and the rate of development of precocious and rapidly progressive puberty in patients with premature thelarche. J Pediatr Endocrinol Metab 2018; aop
- Atay Z, Turan S, Guran T, Furman A, Bereket A. La prevalencia y los factores de riesgo de la telarquia y pubarquia prematuras en niñas de 4 a 8 años. Acta Pædiatrica 2012; 101: 71
- Codner, E, Román, R. Premature Thelarche from Phenotype to genotype. Pediatric Endocrinology Reviews, vol 5, 3; March 2008
- Berberoğlu, M. (2009). Precocious Puberty and Normal Variant Puberty: Definition, etiology, diagnosis and current management. Journal of Clinical Research in Pediatric Endocrinology, 1(4), 164–174. http://doi.org/10.4274/jcrpe.v1i4.3
- Bello Gutiérrez, C. García Rebollar. Telarquia Precoz. Form Act Pediatr Aten Prim 2010; 3:15-20
- Uçar, Ahmet et al. “Is Premature Thelarche in the First Two Years of Life Transient?”. Journal of Clinical Research in Pediatric Endocrinology3 (2012): 140–145. PMC. Web. 5 Mar. 2018.
- de Vries, Liat et al. Premature Thelarche: Age at Presentation Affects Clinical Course but Not Clinical Characteristics or Risk to Progress to Precocious Puberty. The Journal of Pediatrics, Volume 156, Issue 3, 466 – 471
- Verónica Mericq, F. Jonathan Kraus. Premature thelarche in childhood: causes and study. Revista Médica Clínica Las Condes 2015; 26:94-8