Respondedor a fluidos y congestivo ¿una paradoja?
Estimados amigos,
Felicitamos a Felipe Muñoz, Pablo Born, Eduardo Kattan y a todo el equipo, autores del reciente artículo “Coexistence of a fluid responsive state and venous congestion signals in critically ill patients” en Crit Care [1]. Un estupendo llamado de alerta para realizar una evaluación integral del estado hemodinámico de los pacientes críticos durante la etapa de reanimación. Además, debemos destacar la juventud de los investigadores principales, quienes planteando una pregunta relevante pero simple y concreta, y una metodología adecuada pudieron hacer un estudio clínico de calidad, que derriba algunos dogmas y abre una nueva línea de investigación.
Este estudio, y muchos otros temas relacionados, serán analizados con profundidad en el próximo curso de Monitoreo Hemodinámico y Perfusión Tisular 2024, a realizarse de manera online entre el 27 y 29 de Noviembre del presente año, y en el que estarán presentes destacados investigadores de renombre internacional.
El problema y la pregunta
Clásicamente, los pacientes en shock y que responden a fluidos, vale decir que aumentan su débito cardíaco frente a una carga de fluidos, no debieran tener evidencias de congestión venosa ya sea pulmonar o sistémica. Sin embargo, tanto la respuesta a fluidos como el impacto de la congestión venosa por exceso de fluidos (exceso de reanimación) han sido estudiado como eventos separados. El objetivo principal de este estudio clínico fue comparar la prevalencia de señales de congestión venosa en pacientes críticos que responden (FR+) o no responden a fluidos (FR-) después de su ingreso a la UCI.
Qué hicieron?
En este estudio observacional prospectivo y multicéntrico (Hospitales de Quilpué, Las Higueras de Talcahuano, y UC Christus), los autores evaluaron 90 pacientes que requirieron ventilación mecánica y vasopresores en sus primeras 24 h de ingreso a la UCI. En todos ellos se evaluó simultáneamente la respuesta a fluidos [2] y la presencia de congestión venosa en un único momento. Los indicadores de congestión -tanto izquierda como derecha- consistieron en señales ecográficas y de monitoreo hemodinámico estándar que han sido asociadas a desenlaces adversos, y que podrían magnificarse ante la administración de fluidos. Estos fueron presión venosa central, VExUS (venous excess ultrasound score), LUS (lung ultrasound score) y razón E/e’ mitral obtenida mediante Doppler [3-6].
Qué mostraron?
El 38% de los pacientes fueron respondedores a fluidos (FR+), mientras el 62% restante no lo fue (FR−). Más importante, la prevalencia de al menos una señal de congestión venosa fue similar entre los pacientes FR+ y FR− (53% vs. 57%, p = 0,69), así como la proporción de pacientes con 2 o 3 señales de congestión venosa (15% vs. 21%, p = 0,4) (Figura). Los autores no encontraron asociación entre el balance hídrico, el tiempo de llene capilar o el grupo diagnóstico y la presencia de señales de congestión venosa.
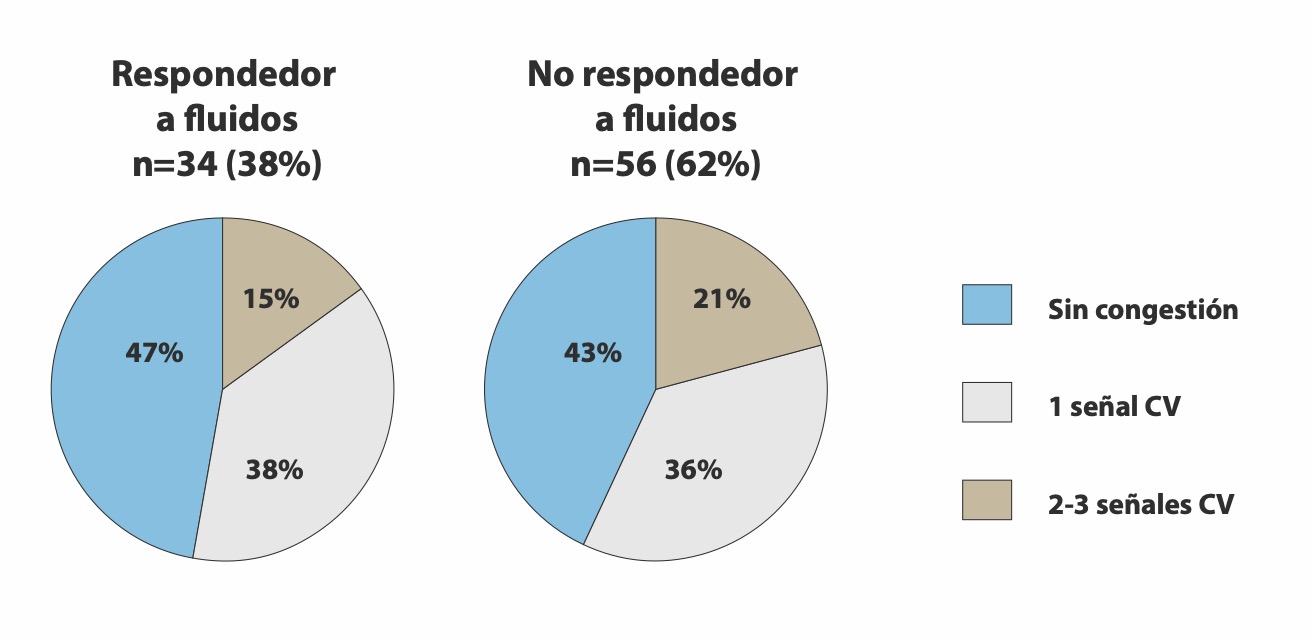
Figura: Prevalencia de señales de congestión venosa (CV) en aquellos pacientes que responden y que no responden a fluidos.
Qué significa?
Contrario a lo que pudiéramos pensar, las señales de congestión venosa son prevalentes en pacientes críticos independientes si éstos son o no respondedores a fluidos, aún en etapas precoces de la enfermedad. Si bien el objetivo primordial durante la fase de reanimación debe ser la restitución de una perfusión adecuada, muchas veces pagamos el precio de generar fenómenos congestivos, tanto pulmonares como sistémicos. Este estudio nos sugiere que la prevalencia de estos signos de congestión no parece estar relacionada con el balance hídrico alcanzado durante la reanimación, ni tampoco con el grupo diagnóstico. Así mismo, la existencia de indicadores de precarga dependencia (FR+) no descarta la presencia de congestión. Más bien, ambos fenómenos parecen evolucionar en forma dinámica e independiente, y muchas veces sobrepuesta durante la fase de reanimación. ¿Es esto producto de la heterogeneidad fisiológica de nuestros pacientes o de la limitada forma en que interpretamos nuestros sistemas de monitorización? Probablemente hay algo de ambas.
La congestión impacta el desenlace de nuestros pacientes en diversos escenarios, en algunos órganos específicos o durante la fase de destete, así que es necesario evaluar de forma dirigida y sistemática el fenómeno congestivo, idealmente mediante estas diversas señales que se alteran previo al desarrollo de la disfunción orgánica o al fracaso del destete. Muchas de estas señales, como las que usaron los autores de este estudio, son de bajo costo y relativamente simples de realizar al lado de la cama del paciente por cualquier experto en ecografía, y han sido propuestas como límites de seguridad durante la reanimación con fluidos.
Estos resultados abren una nueva línea de investigación y desarrollo (R&D) para seguir evaluando la relevancia clínica de estos resultados y su posible impacto en las prácticas de reanimación y monitoreo. Más importante, esta nueva generación de investigadores nos brinda la esperanza de poder evaluar la verdadera utilidad (o futilidad) clínica de tantas terapias de alto costo y dudosa eficacia, que a menudo aceptamos sin cuestionar y sin debate, lo cual redundará en un mejor futuro para Chile y la región.
Los esperamos en el próximo curso de Monitoreo Hemodinámico y Perfusión Tisular 2024, para discutir este estudio, sus implicancias clínicas y muchos otros temas relacionados a la reanimación de nuestros pacientes críticos.
Un saludo cordial,
Depto Med Intensiva UC
Santiago, Noviembre de 2024
Referencias
- Munoz F, Born P, Bruna M, Ulloa R, Gonzalez C, Philp V, Mondaca R, Blanco JP, Valenzuela ED, Retamal J et al: Coexistence of a fluid responsive state and venous congestion signals in critically ill patients: a multicenter observational proof-of-concept study. Crit Care 2024, 28(1):52.
- Evaluando la respuesta a una carga de fluidos: 2. predictores dinámicos [https://medicina.uc.cl/terapia-ventilatoria-uc/articulos/evaluando-la-respuesta-a-una-carga-de-fluidos-2-predictores-dinamicos/]
- Vellinga NA, Ince C, Boerma EC: Elevated central venous pressure is associated with impairment of microcirculatory blood flow in sepsis: a hypothesis generating post hoc analysis. BMC Anesthesiol 2013, 13:17.
- Beaubien-Souligny W, Rola P, Haycock K, Bouchard J, Lamarche Y, Spiegel R, Denault AY: Quantifying systemic congestion with Point-Of-Care ultrasound: development of the venous excess ultrasound grading system. Ultrasound J 2020, 12(1):16.
- Leidi A, Soret G, Mann T, Koegler F, Coen M, Leszek A, Dubouchet L, Guillermin A, Kaddour M, Rouyer F et al: Eight versus 28-point lung ultrasonography in moderate acute heart failure: a prospective comparative study. Intern Emerg Med 2022, 17(5):1375-1383.
- Abe H, Kosugi S, Ozaki T, Mishima T, Date M, Ueda Y, Uematsu M, Tamaki S, Yano M, Hayashi T et al: Prognostic Impact of Echocardiographic Congestion Grade in HFpEF With and Without Atrial Fibrillation. JACC Asia 2022, 2(1):73-84.