La Dermatitis Atópica es una patología principalmente conocida en niños, sin embargo, también se presenta en la población adulta, generando un impacto significativo en la calidad de vida de los pacientes. Este artículo invita a conocer las claves para un adecuado diagnóstico y tratamiento de esta patología, donde la relación médico-paciente y la educación son elementos clave.
10 de marzo de 2020

Introducción:
La Dermatitis Atópica (DA) es una enfermedad inflamatoria crónica de la piel, a menudo asociada con otras manifestaciones atópicas (DA, Rinitis Alérgica y Asma). Su debut es principalmente en la edad pediátrica, con un 90% de los casos diagnosticados antes de los 5 años 1. 70 – 90% de ellos resolverán su cuadro antes de la adolescencia; sin embargo, hasta 1/3 de todos los casos pueden tener una presentación de novo en la edad adulta, lo que significa un desafío importante para su adecuado diagnóstico y manejo. Se estima una prevalencia del 1-3% de la población, con predominio en mujeres.
Su importancia radica en que es una enfermedad que produce un notable deterioro en la calidad de vida de quienes la padecen. Un metanálisis del 2019 2 de 37 estudios observacionales, demostró que los pacientes que presentan Dermatitis Atópica incrementan en aproximadamente 2 veces el riesgo de presentar Depresión (OR 1.71 95% IC, 1.48 – 1.98) e ideación suicida (OR 1.97 95% IC, 1.19 – 3.25)
En relación con su fisiopatología, se describen múltiples factores involucrados. Se ha descrito una asociación genética, específicamente mutaciones para el gen de Filagrina, proteína involucrada en el proceso de cornificación de la piel, paso clave para la formación de la barrera cutánea, y que se encuentra ubicada en el cromosoma 1 2. Se ha postulado, además, un importante rol de la desregulación del sistema inmune, tanto en su componente innato como adquirido, e incluso se ha planteado una modulación psiconeuroinmunológica como parte de su patogenia, lo que explicaría la mayor aparición de exacerbaciones en períodos de estrés. Finalmente, se han descrito asociaciones con el aumento de la incidencia de este cuadro en pacientes con antecedentes de Tabaquismo o baja exposición a niveles de Vitamina D, entre otros 3.
Cuadro Clínico:
Se describe como un eccema inflamatorio, con áreas de liquenificación, que afecta más frecuentemente las áreas extensoras y flexurales de las extremidades, hombros, cara y manos. Además, el prurito crónico es un síntoma cardinal. En adultos, sin embargo, es posible encontrar presentaciones distintas a la población pediátrica, como compromiso exclusivo de las manos (Eccema de manos), Eritrodermia (eritema de compromiso extenso de la superficie corporal) o compromiso exclusivo de los párpados.
Dependiendo de si se encuentra en etapa de remisión o exacerbación, es posible encontrar distintas lesiones, siendo la liquenificación la lesión característica de la etapa de remisión, y la aparición de eritema, pápulas, excoriaciones y vesículas en las exacerbaciones (Figura 1). Además, es posible encontrar signos de impetiginización en caso de exacerbaciones con sobreinfección bacteriana.
Las exacerbaciones se presentarán principalmente en relación con exposición a gatillantes, es decir, factores internos o del ambiente que desencadenarán un proceso inflamatorio activo a nivel cutáneo entre los que se encuentran: jabones y detergentes, sobrecalentamiento de la piel, ropa áspera, infecciones cutáneas, caspa, pelo y saliva de animales, estrés, entre otros.
Lo más característico es la presencia de múltiples episodios de curso intermitente, con períodos de latencia y exacerbaciones. Clásicamente, los síntomas tienden a empeorar en época invernal, principalmente por la mayor exposición a los factores gatillantes descritos.
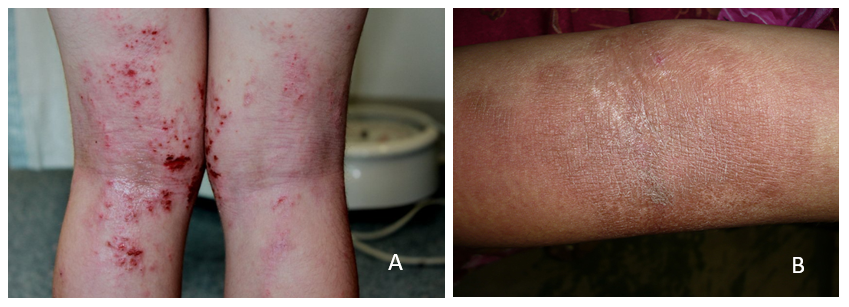
Figuras 1: En A, lesiones características de una exacerbación de DA. Se aprecian vesículas, eritema y costras. En la figura B, fenómeno de liquenificación de la piel posterior a un episodio de exacerbación.
Diagnóstico:
Es clínico, basado en la anamnesis, antecedentes y el examen físico. Se han propuesto criterios diagnósticos, donde destacan los criterios de Hanifin y Rajka 4 elaborados en el año 1980 y posteriormente modificados el año 1997, que suponían una dificultad al momento de emplearlos, debido a lo extenso de sus criterios mayores y menores. Posteriormente, el grupo de trabajo del Reino Unido 5 presentó otra propuesta, que es la más ampliamente aceptada en la actualidad. En la práctica habitual, la forma más habitual y consistente para diagnosticar DA es una serie de elementos clínicos que incluyen: prurito crónico, xerosis, eccema focal o extenso y una historia personal o familiar de atopia, independiente de los criterios mencionados.
En relación con la severidad, existe un puntaje estandarizado denominado SCORAD 6, que evalúa 3 ítems (extensión, intensidad y síntomas subjetivos) en la superficie corporal, otorgando un puntaje final (Tabla 1). Existe una aplicación disponible para celulares de descarga gratuita y fácil aplicación. En el año 2007 se publicó la Guía Clínica NICE 7 que otorga una clasificación más holística, considerando la severidad de las lesiones al examen físico, pero también el impacto psicosocial y la calidad de vida. Cabe destacar que la severidad es un paso importante al momento de iniciar el manejo, pues dependiendo de ella se decidirá el tratamiento a realizar, y si éste puede ser realizado a nivel primario o debe ser derivado a especialista.
Tabla 1: Clasificación de Severidad Según SCORAD 6
Ítems a evaluar: extensión de lesiones, intensidad de síntomas y síntomas subjetivos (trastorno del sueño y prurito) Puntaje mínimo 0 puntos y máximo 103 puntos.
|
Severidad |
Puntaje |
|
Leve |
0 – 25 puntos |
|
Moderada |
25 – 50 puntos |
|
Severa |
Mayor a 50 puntos |
Tratamiento:
Lograr una buena alianza terapéutica es fundamental. Es importante abordar las preocupaciones específicas y el reconocimiento de las tensiones asociadas a esta enfermedad crónica.
Solo las Dermatitis atópicas severas deberían ser derivadas a especialidad para manejo con terapia sistémica, debiendo APS manejar pacientes con cuadros leves y moderados.
- Medidas no farmacológicas: Clave en el manejo de esta patología.
Educación: Importante explicar que es un cuadro crónico y de curso intermitente, y por ende el tratamiento va enfocado en lograr la remisión y no la curación definitiva. Se debe realizar una importante educación, además, sobre el tratamiento farmacológico y los verdaderos efectos adversos que estos pudieran provocar.
Medidas generales: Se recomiendan, baños de agua tibia de corta duración con limpiadores suaves o sin jabón y evitar la exposición a los gatillantes descritos previamente.
- Emolientes/Humectantes: Una revisión sistemática realizada el año 2017 8 por el grupo Cochrane demostró que su uso podría disminuir la incidencia de exacerbaciones y la cantidad de corticoide tópico utilizado en ellas. Deben ser aplicados al menos 2 veces por día e inmediatamente después del baño, en una cantidad mínima de 250 g por semana para adultos. Existen múltiples alternativas disponibles, donde destacan los preparados con Úrea al 5 – 10% (preparados de marca o mediante receta magistral, en novobase o coldcream) y derivados del Glicerol.
- Corticoides Tópicos: Amplia evidencia a favor de su uso. Se utilizan especialmente en fase de exacerbación. Se clasifican según su potencia en 7 grupos (clasificación americana) desde el Grupo 1 Superpotente al Grupo 7 de muy baja potencia. El vehículo utilizado (ungüento, crema, loción, etc) también influirá en ésta. La evidencia actual recomienda utilizar una vez al día por hasta 2 semanas seguidas. Se deben preferir corticoides de baja potencia en zonas sensibles de la piel (rostro, áreas intertriginosas y anogenital). También está aprobado su uso como terapia de mantención, disminuyendo el número de exacerbaciones al usarlo 2 veces por semana por hasta 20 semanas (duración máxima de los estudios realizados).
- Inhibidores de Calcineurina Tópicos: están especialmente indicados en áreas sensibles de la piel por su mayor seguridad. Existe consenso en que su uso 2 veces por semana como terapia de mantención disminuye la incidencia de recaídas. Su principal efecto adverso es la irritación de la piel, que ocurre generalmente las primeras 48 – 72 hs de iniciado su uso, por lo que se recomienda usar protección solar efectiva. En Chile se encuentra disponible Tacrolimus en ungüento al 0,1 y 0,03%, con evidencia a favor para la presentación 0,1% 9.
- Antihistamínicos: Una Revisión Sistemática realizada el año 2019 10 no encontró evidencia consistente que avale el uso de antihistamínicos H1 como terapia complementaria para la DA en comparación con placebo, por lo que no se recomienda.
Conclusiones:
- La DA es una enfermedad inflamatoria crónica que puede presentarse como una continuación de la enfermedad desde la edad infantil o bien iniciarse durante la edad adulta, en cuyo caso suele plantear más dudas diagnósticas.
- Presenta una gran heterogeneidad clínica en la adultez. El diagnóstico es clínico.
- La educación, así como la acogida adecuada a los temores y expectativas de los pacientes es un elemento clave para lograr el éxito terapéutico.
- Un adecuado conocimiento y manejo con Corticoides Tópicos en la mayoría de los casos dará resultados óptimos.
- Los inhibidores de Calcineurina Tópicos pueden ser una alternativa de tratamiento que podemos ofrecer a nuestros pacientes, previo a pensar en derivar a especialidad.
Figura 2: Algoritmo propuesto para el manejo de la DA
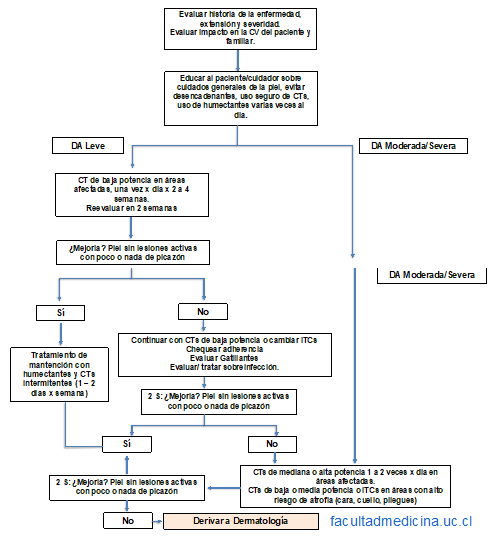
CV: Calidad de Vida, DA: Dermatitis Atópica, CTs: Corticoides Tópicos, ITCs: Inhibidores de Calcineurina Tópicos.
Referencias:
- Van den Oord Rosanne A, Filaggrin gene defects and risk of developing allergic sensitisation and allergic disorders: systematic review and metaanalysis, BMJ 2009.
- Kevin R. Patel, Association between atopic dermatitis, depression, and suicidal ideation: A systematic review and meta-analysis, Journal of the American Academy of Dermatology, 80 (2) ,2019,402-410.
- Kanwar AJ, Narang T. Adult onset atopic dermatitis: Under-recognized or under-reported?. Indian Dermatol Online J ,2013 (4):167-71
- Hanifin J, Diagnostic features of Atopic Dermatitis, Acta Dermatovener, 92: 44-47, 1980.
- Williams, H. The U.K. Working Party’s Diagnostic Criteria for Atopic Dermatitis. III. Independent hospital validation. British Journal of Dermatology, 131: 406-416
- Severity Scoring of Atopic Dermatitis: The SCORAD Index. Dermatology 1993;186:23-31.
- Atopic eczema in under 12s: diagnosis and management. Clinical guideline NICE, 2007, Updated 2019.
- Van Zuuren EJ, Emollients and moisturisers for eczema. Cochrane Database of Systematic Reviews 2017.
- Cury Martins J, Martins C, Aoki V, Gois AFT, Ishii HA, da Silva EMK. Topical tacrolimus for atopic dermatitis. Cochrane Database of Systematic Reviews 2015.
- Matterne U, Böhmer MM, Weisshaar E, Jupiter A, Carter B, Apfelbacher CJ. Oral H1 antihistamines as ‘add-on’ therapy to topical treatment for eczema. Cochrane Database of Systematic Reviews 2019.